Incisions de cornée et chirurgie de cataracte conventionnelle
29 janvier 2018
Par Monique Remillieux
Nous vous invitons à lire le début du chapitre 3 Chirurgie standard de la cataracte : état de l’art, variante, difficultés, trucs et astuces, complications (facteurs de survenue et gestion) de l’ouvrage Chirurgie de la cataracte(S’ouvre dans une nouvelle fenêtre).
Chapitre 3
Chirurgie standard de la cataracte
état de l’art, variante, difficultés, trucs et astuces, complications (facteurs de survenue et gestion)
Les incisions cornéennes transfixiantes, voies d’abord et première étape de la chirurgie conventionnelle de la cataracte, conditionnent la qualité du geste chirurgical, mais aussi le résultat réfractif final. Il existe plusieurs façons de réaliser ces incisions en termes de localisation, d’axe, de dimensions et de construction. En pratique, les incisions en cornée claire ont progressivement remplacé les incisions sclérales (figure 3.1 et vidéo 9 ) [1] .
Vous venez de lire Les incisions, début du chapitre 3 Chirurgie standard de la cataracte : état de l’art, variante, difficultés, trucs et astuces, complications (facteurs de survenue et gestion) de l’ouvrage Chirurgie de la cataracte(S’ouvre dans une nouvelle fenêtre).
Figure 3.1(S’ouvre dans une nouvelle fenêtre) . Incision sclérale : phase de tunnélisation au couteau de Crescent.
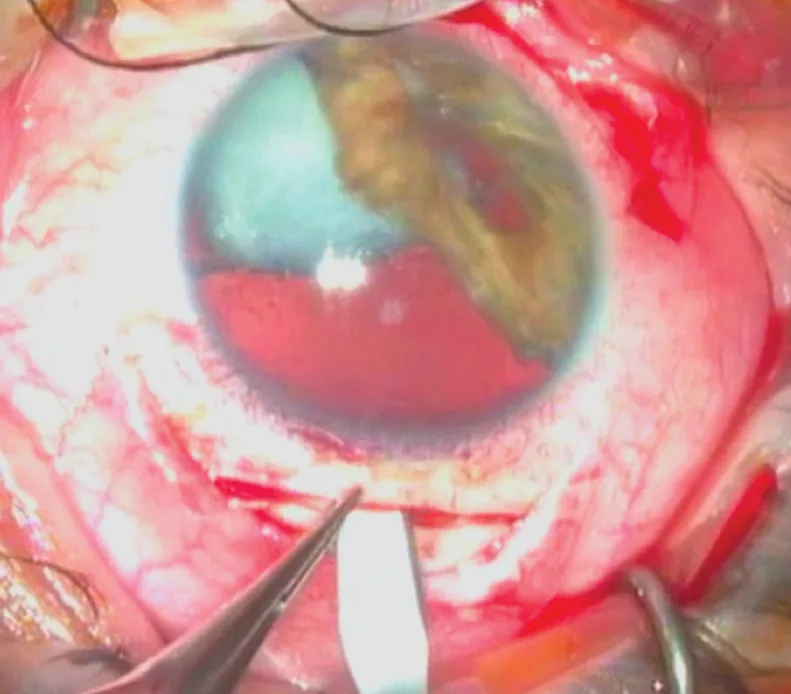
Figure 3.1 . Incision sclérale : phase de tunnélisation au couteau de Crescent.
Aujourd’hui, ces dernières sont indiquées uniquement en cas d’altérations importantes de la cornée périphérique, soit primitives, comme les fontes stromales séquellaires périphériques, soit post-chirurgicales comme les kératoplasties transfixiantes de grand diamètre, les kératotomies radiaires serrées ou encore les capots de laser in situ keratomileusis (LASIK) décentrés. La largeur des incisions a progressivement diminué, pour s’établir actuellement entre 1,7 mm et 2,2 mm en chirurgie coaxiale (vidéo 9, cas 3 et 4), et entre 1 mm et 1,6 mm en chirurgie bimanuelle (vidéo 9 , cas 2 ). Ainsi les objectifs de sécurité, d’innocuité et de résultat réfractif ont progressivement façonné les incisions cornéennes d’aujourd’hui.
Incisions de cornée et sécurité chirurgicale
Dimensions
Idéalement placée « à la main » du chirurgien, juste en avant du limbe, l’incision principale doit présenter des dimensions en accord avec les caractéristiques de la pièce à main du phacoémulsificateur utilisé. L’objectif est d’obtenir une congruence entre l’incision et le manchon qui garantisse l’étanchéité peropératoire, donc la sécurité [2]. Outre la largeur (figure 3.2), qui doit se coordonner au diamètre du manchon de la pièce à main, la longueur – ou tunnelisation (figure 3.3 ) – doit aussi être suffisante pour optimiser la cohésion. En pratique, on parle d’incision tunnelisée quand la largeur et la longueur sont identiques, réalisant ainsi une incision « carrée » sur le plan frontal (vidéo 9, cas 4).
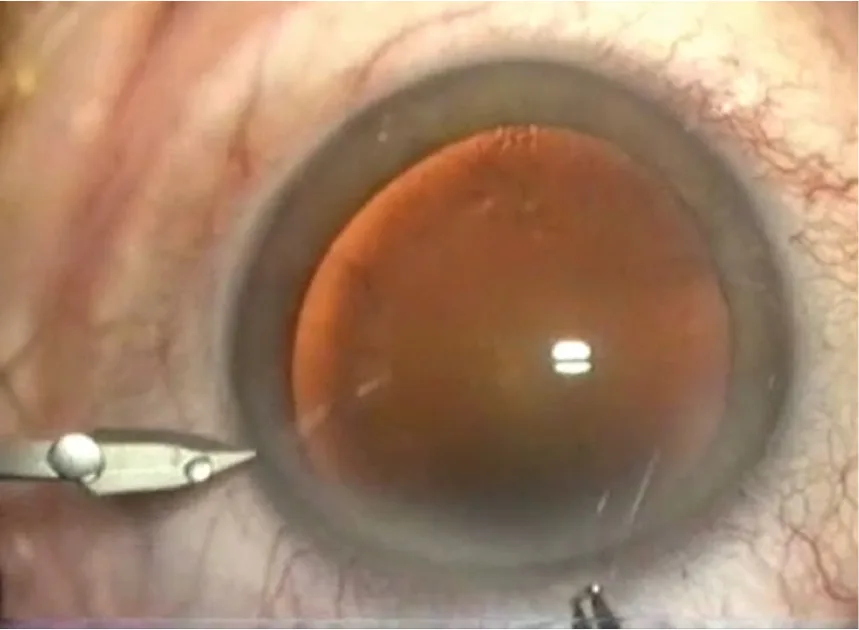
Figure 3.2. Micro-incision de 1,4 mm pour phacoémulsification biaxiale.
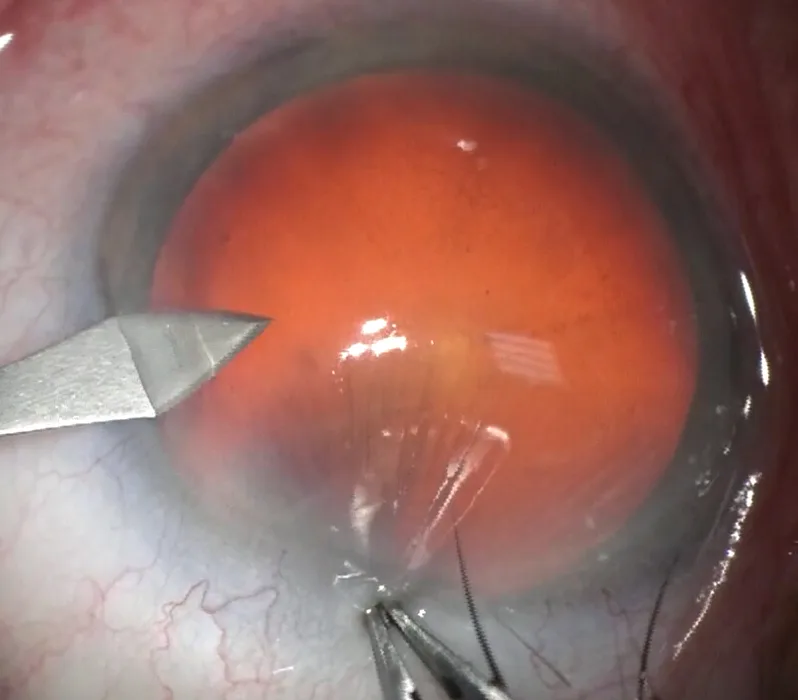
Figure 3.3. Incision cornéenne construite en trois temps. Troisième phase ici : ouverture descemétique complétée sur 1,8 mm.
Une incision principale trop large et/ou insuffisamment tunnelisée entraînera des fuites peropératoires de perfusion, donc des variations de hauteur de la chambre antérieure non compensables par le système de gestion des fluidiques. A contrario , une incision trop étroite et/ou trop tunnelisée entraînera des difficultés à l’insertion des instruments – donc des traumatismes répétés des berges souvent associés à un descemetocèle et/ou un œdème des berges (figure 3.4 –, ainsi qu’un risque de défaut d’irrigation et d’échauffement de la pièce à main pouvant conduire à un œdème, voire une brûlure cornéenne (vidéo 9, cas 7). Enfin, une incision trop tunnelisée, trop centrale gênera l’opérateur, surtout pour l’aspiration des masses « de midi », et obligera à des positions trop inclinées des instruments qui entraîneront des fuites d’une part et des traumatismes des berges d’autre part.
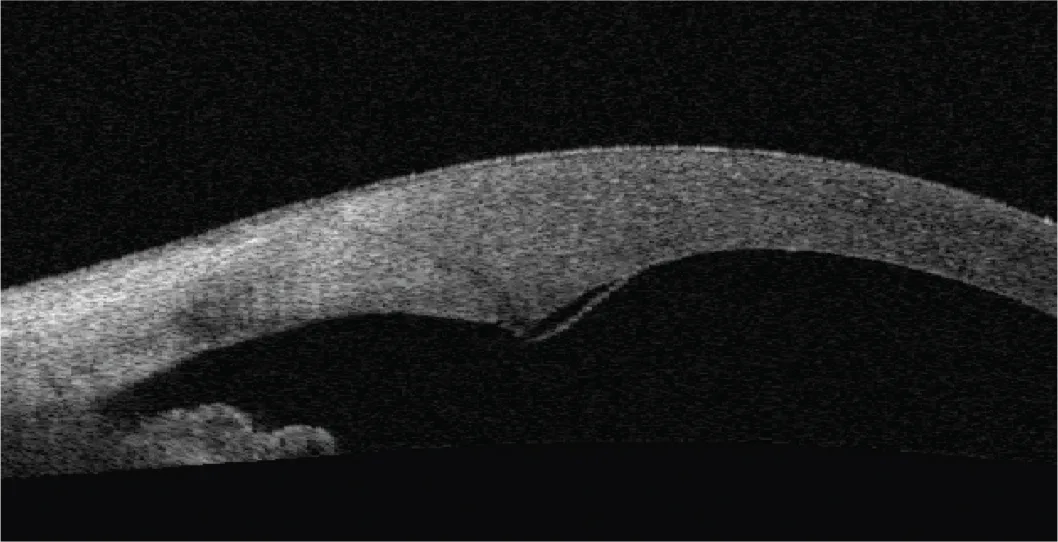
Figure 3.4. Coupe OCT à J1 montrant un œdème des berges ainsi qu’un descemetocèle au niveau de l’incision principale (1,2 mm).
La conversion d’une phacoémulsification en une extraction extra- ou intracapsulaire oblige à agrandir largement l’incision initiale : le plus simple est de garder le même couteau à micro-incision, à ouvrir à droite et à gauche sur 8 à 10 mm selon les cas, incision ensuite suturée par 6 à 8 points de Nylon 10-0 à nœuds enfouis. Ainsi, la tunnelisation est mieux conservée qu’avec l’usage de ciseaux courbes à cornée de type Troutman ou Katzin, et l’étanchéité finale est facilitée (figure 3.5 et vidéo 9, cas 8).
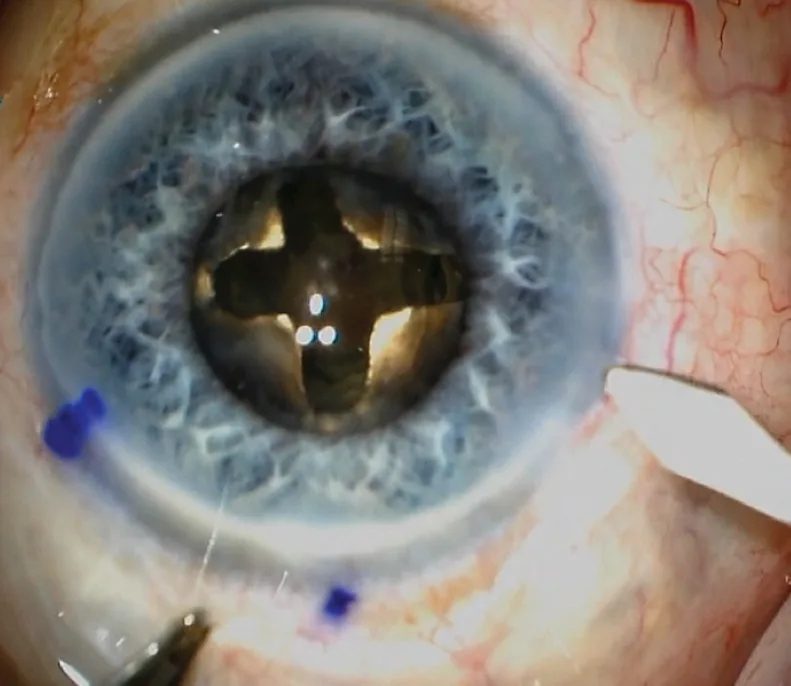
Figure 3.5. Élargissement d’une incision directe de 1,8 mm à 12 mm pour conversion en extraction extracapsulaire.
Construction
L’incision principale peut être directe – en un seul plan ( vidéo 9 , cas 6 ) – ou bien construite en deux ou trois plans ( figure 3.6 et vidéo 9, cas 5 ). L’incision principale construite semble avoir aujourd’hui gagné la faveur de la majorité des chirurgiens. En pratique, la création de la première lèvre se fait de façon orthogonale – avec le couteau utilisé pour l’incision principale ou bien un couteau pointu de 15°, 30° ou 45° dédié – sur un tiers de l’épaisseur de la cornée, puis le tunnel et la lèvre interne sont réalisés ( figure 3.7 ).

Figure 3.6. Deux constructions incisionnelles différentes en OCT HD : incision directe (2,75 mm) mais tunnelisée (A)
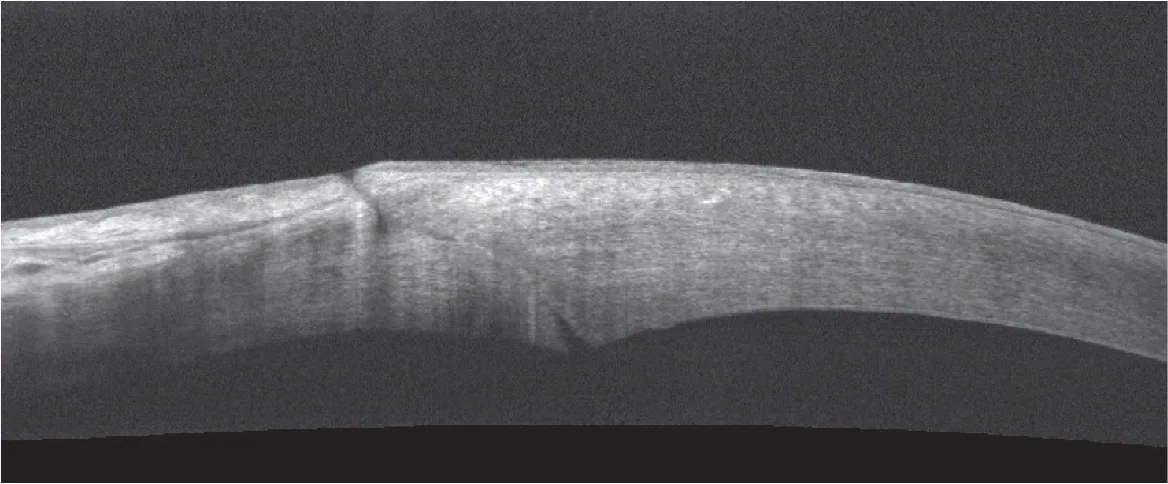
Figure 3.6. Deux constructions incisionnelles différentes en OCT HD : et incision construite (1,8 mm) en trois plans (B).

Figure 3.7. OCT peropératoire de l’incision principale (2,2 mm), juste après réalisation de celle-ci (A)
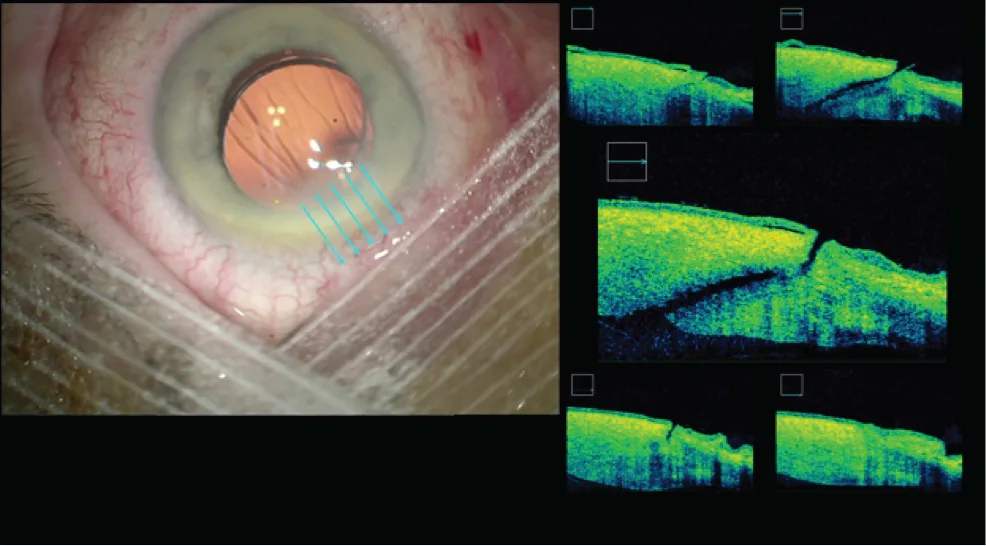
Figure 3.7. OCT peropératoire de l’incision principale (2,2 mm), et en fi n d’intervention après l’implantation (B).
La construction axiale en trois plans, les deux premiers plans étant les plus déterminants, présente essentiellement deux avantages :
la réalisation d’un toit externe solide qui résistera mieux aux entrées et sorties des instruments, garantissant une berge externe saine en fin de chirurgie ;
la cohésion naturelle des versants internes et externes après la chirurgie, gage d’étanchéité postopératoire et donc de sécurité, en termes de mouvements postopératoires de chambre/d’implant, et de prévention de l’endophtalmie en évitant les flux liquidiens rétrogrades.
Cette cohésion est optimisée par l’hydrosuture, qui consiste à injecter du BSS (balanced salt solution) en fin d’intervention, à l’aide d’une canule fi ne de type Rycroft, à chaque extrémité de l’incision, donnant un aspect blanchâtre périincisionnel par œdème localisé induit (figure 3.8).
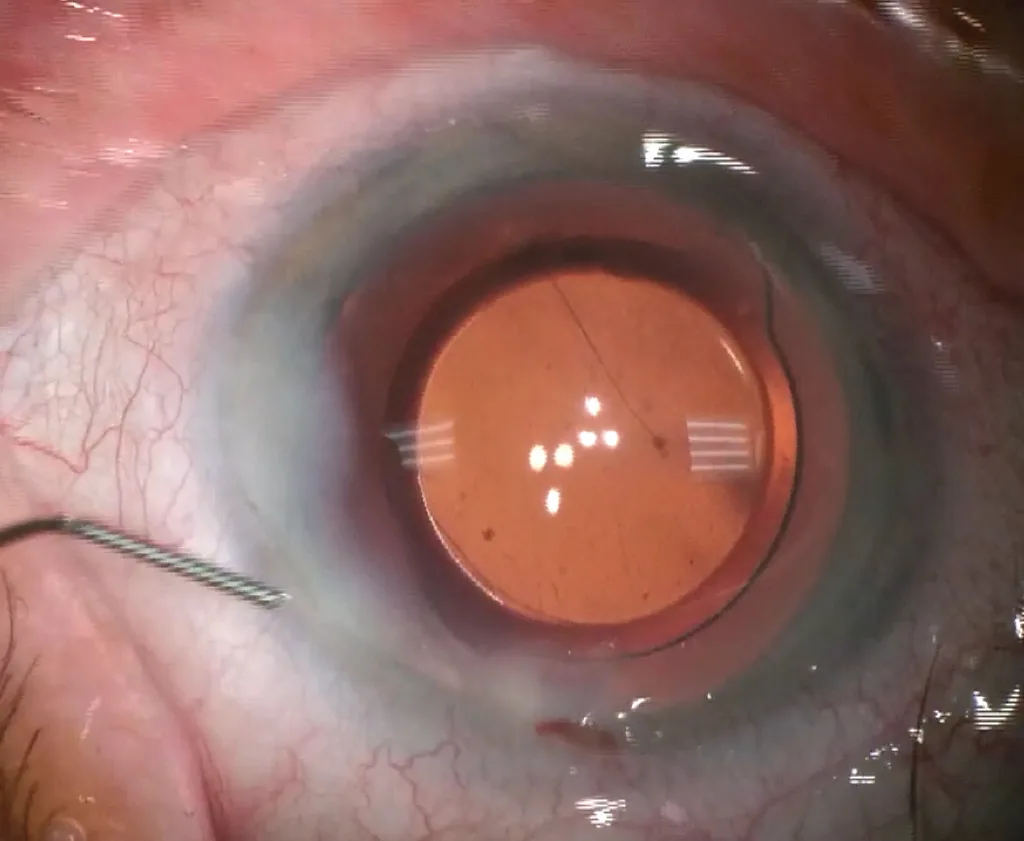
Figure 3.8. Hydrosuture.
Ce geste est également indiqué au niveau de l’incision de service. Dans les rares cas d’incision non étanche (par exemple, dans les cas de manœuvres excessives ou de berge rétractée par brûlure rétinienne), il est nécessaire de placer une ou plusieurs sutures cornéennes par Nylon 10-0 à nœud enfoui.
Incisions de cornée et résultat réfractif final
Caractéristiques de l’incision et astigmatisme induit
Du fait de leurs caractéristiques, les incisions de cornée, essentiellement l’incision principale, tendent à aplatir la courbure cornéenne sur le méridien de l’incision. Il a été largement démontré que l’absence de suture et la réduction de la largeur de l’incision ont permis de diminuer l’astigmatisme induit, donc d’améliorer le résultat réfractif final. La chirurgie micro-incisionnelle s’est donc progressivement imposée pour cette raison essentiellement [3]. On peut retenir qu’une incision de 2 mm de largeur entraînera un astigmatisme induit moyen de 0,1 à 0,4 D.
Cependant, l’astigmatisme cornéen induit par l’incision dépend de beaucoup de paramètres :
largeur de l’incision, une des caractéristiques les plus déterminantes ;
axe de l’incision, plus astigmatogène en se rapprochant de l’axe vertical ;
distance par rapport au limbe, plus astigmatogène si on se rapproche du centre. Le site idéal se situe à la limite des arcades limbiques, car un départ d’incision plus postérieur expose, outre à un saignement parfois gênant si le patient prend des anticoagulants, à la possibilité d’une ballonnisation conjonctivale par infusion de BSS dans l’espace ténonien lors de la phacoémulsification, nécessitant alors de pratiquer une incision conjonctivale de 1 ou 2 mm au niveau du bord de l’incision ;
méridien sur lequel est centré l’incision : ainsi le siège temporal, le plus distant de l’axe optique, est le moins astigmatogène, alors que le siège nasal l’est le plus (figure 3.9) ;
forme, distension et traumatismes peropératoires ;
propriétés biomécaniques cornéennes (voir plus loin).
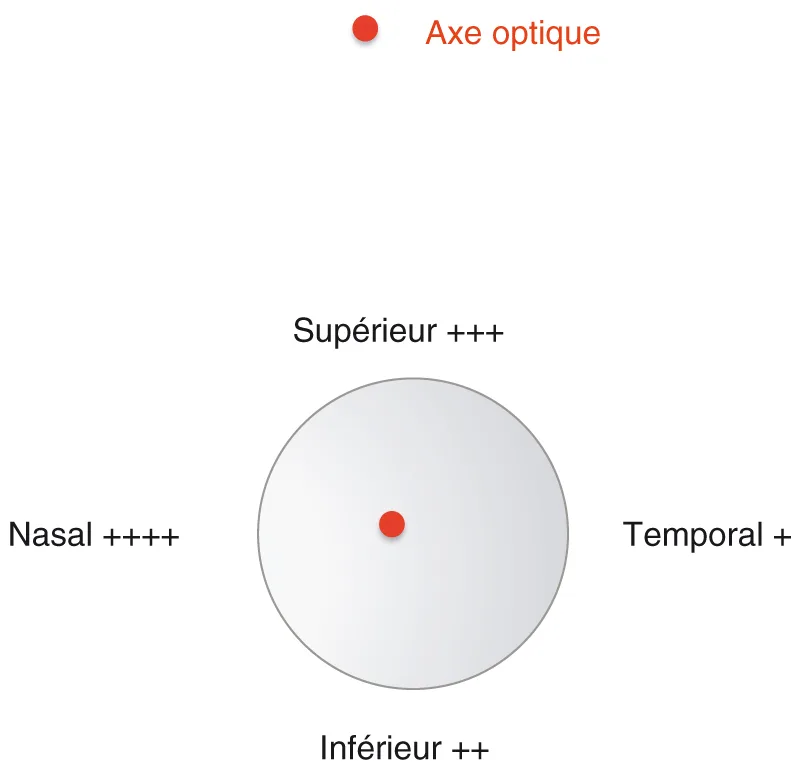
Figure 3.9. Caractère astigmatogène de l’incision : minimal en temporal, maximal en nasal.
Il est vraisemblable que d’autres éléments encore inconnus seront identifiés à l’avenir. Ainsi, seul le contrôle a posteriori de la kératométrie postopératoire permettra à chaque opérateur de connaître l’astigmatisme qu’il induit et qui lui est propre, afin de mieux l’anticiper. Il faut aussi noter que l’incision entraîne des aberrations optiques cornéennes d’ordre élevé (coma et trefoil de 3e ordre) qui peuvent aussi conditionner la qualité de vision après la chirurgie.
Contrôler l’astigmatisme cornéen grâce à l’incision
Les incisions transfixiantes de cornée peuvent aussi devenir un moyen de contrôler l’astigmatisme cornéen [4]. Un certain nombre de chirurgiens placent l’axe de l’incision principale sur le méridien le plus cambré, voire élargissent l’incision en fin de procédure (figure 3.10 et vidéo 9, cas 10 ), afin de compenser naturellement l’astigmatisme cornéen. Cette méthode simple, qui nécessite cependant une grande flexibilité de la technique opératoire voire un changement de main, permet de contrôler les faibles astigmatismes cornéens, ce qui peut être précieux en cas d’implantation multifocale dans les cas limites où une optique multifocale–torique n’est pas indiquée. Cette méthode est cependant sujette à une grande variabilité de l’effet final. Plus récemment, nous avons montré que les propriétés biomécaniques de la cornée analysées par ORA ® constituaient un cofacteur majeur de l’astigmatisme induit [5]. En résumé, une cornée « souple » contribue à augmenter l’astigmatisme induit, alors qu’une cornée rigide est plus influencée par la largeur ou la construction de l’incision.
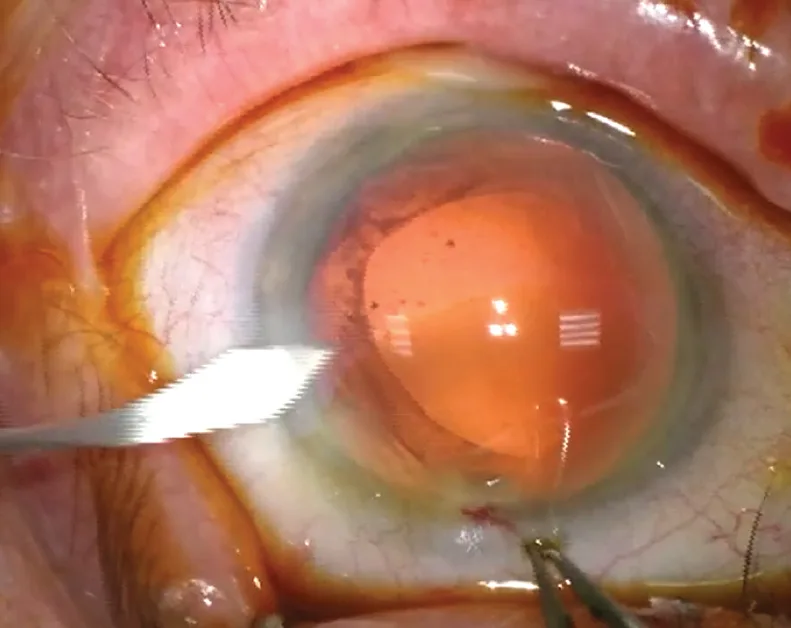
Figure 3.10. En fin de phacoémulsification, élargissement d’une incision de 1,8 à 2,2 mm avant insertion d’un implant hydrophobe.
Pour conclure, la standardisation du geste et des instruments, l’établissement de nomogrammes prenant en compte un maximum de paramètres intrinsèques (topographie préopératoire, biomécanique cornéenne) et extrinsèques (dimensions, localisation et construction de l’incision), ainsi qu’un ajustement a posteriori aux valeurs obtenues par chaque opérateur permettront à l’avenir de mieux prédire encore voire contrôler l’astigmatisme cornéen induit par les incisions. Naturellement, la femtocataracte trouve ici toute sa légitimité pour améliorer la sécurité du geste et le résultat visuel final.
Références
Incisions de cornée et chirurgie de cataracte conventionnelle
Al Mahmood AM , Al-Swailem SA , Behrens A . Clear corneal incision in cataract surgery . Middle East Afr J Ophthalmol 2014 ; 21 : 25 – 31
Riaz Y , de Silva SR , Evans JR . Manual small incision cataract surgery (MSICS) with posterior chamber intraocular lens versus phacoemulsification with posterior chamber intraocular lens for age-related cataract . Cochrane Database Syst Rev 2013 ; CD008813.
Denoyer A , Denoyer L , Marotte D , et al. Intraindividual comparative study of corneal and ocular wavefront aberrations after biaxial microincision versus coaxial small-incision cataract surgery . Br J Ophthalmol 2008 ; 92 : 1679 – 84.
Gills JP . Treating astigmatism at the time of cataract surgery . Curr Opin Ophthalmol 2002 ; 13 : 2 – 6.
Denoyer A , Ricaud X , Van Went C , et al. Influence of corneal biomechanical properties on surgically induced astigmatism in cataract surgery . J Cataract Refract Surg 2013 ; 39 : 1204 – 10.
© 2018, Elsevier Masson SAS. Tous droits réservés
Vous venez de lire Les incisions, début du chapitre 3 Chirurgie standard de la cataracte : état de l’art, variante, difficultés, trucs et astuces, complications (facteurs de survenue et gestion) de l’ouvrage Chirurgie de la cataracte(S’ouvre dans une nouvelle fenêtre).
Auteurs coordinateurs
Thierry Amzallag, chirurgien ophtalmologiste, est praticien à l’Institut ophtalmique de Somain (Hauts-de-France)
Pascal Rozot, chirurgien ophtalmologiste, est praticien libéral à la clinique Juge, à Marseille.
Auteurs de la première partie du chapitre 3 Les incisions
A. Denoyer, S. Dupont-Monod, C. Baudouin, P. Rozot
Toutes nos publications sur elsevier-masson.fr(S’ouvre dans une nouvelle fenêtre)
